di Daniel Lopez, DO; Hollis H. King, DO, PhD; Janice A. Knebl, DO; Victor Kosmopoulus, PhD; DeRaan Collins, BS; Rita M. Patterson, PhD
“The Journal of the American Osteopathic Association”, June 2011, Vol. 111, 382-388.
Leggi l’articolo in formato .pdf
L’incidenza delle cadute e le lesioni che ne conseguono sono argomenti di interesse per coloro che trattano e curano le persone anziane. Alle cadute possono contribuire tutti i fattori di rischio: biologici, comportamentali, ambientali e socio-economici.
Ogni anno la percentuale di persone di 65 anni o più che subiscono una caduta si aggira tra il 28 e il 35%, questo dato sale ulteriormente al 32-42% per i soggetti sopra i 70 anni. Si stima che ogni anno cadono circa il 30-50% delle persone che vivono in strutture di cura a lungo temine. Le cadute sono negli anziani la causa principale di lesioni fatali e non e provocano più morti della polmonite e del diabete. Più di un terzo dei pazienti ricoverati in ospedale per lesioni sono anziani e più dell’80% di queste sono dovute alle cadute. Inoltre le cadute possono portare alla sindrome ansiosa post caduta i cui sintomi sono la perdita dell’indipendenza e dell’autonomia, la confusione, l’immobilizzazione e la depressione e questo porta ad un’ulteriore limitazione delle attività della vita quotidiana. La malattia non progredisce semplicemente in un’unica direzione dal processo patologico verso la disabilità e l’handicap. Si tratta piuttosto di un processo di interazione complesso tra condizioni di salute, struttura e funzione del corpo, fattori ambientali e personali con le restrizioni nell’attività e nella partecipazione.
Molte fratture all’anca subite dagli anziani come conseguenza di una caduta sono correlate ai disturbi dell’equilibrio. Tra questi le vertigini sono il disturbo più segnalato in pazienti sopra i 75 anni. Uno studio olandese del 2010 ha rilevato un’incidenza delle vertigini dell’8,3% in pazienti di 65 anni o più con una prevalenza maggiore nelle donne. Le cadute spesso non vengono segnalate al personale medico e molte potrebbero essere correlate ad altri fattori medici come il diabete mellito che colpisce maggiormente gli adulti sopra i 65 anni. Tale combinazione di età avanzata e diabete mellito potrebbe aumentare il rischio di cadute in seguito alla progressione della neuropatia periferica e dell’indebolimento della vista. Pertanto i metodi di trattamento atti a ridurre l’incidenza delle cadute negli anziani sono una priorità per la geriatria.
La stabilità posturale è definita come la capacità del corpo di ritornare in uno stato di equilibrio dopo una perturbazione. Molte condizioni mediche e correlate all’età portano all’instabilità posturale. L’analisi della stabilità posturale è importante non soltanto per l’acquisizione di conoscenze sul sistema di controllo della postura ma anche per la valutazione e la documentazione dei trattamenti riabilitativi. Quando, per qualunque ragione, il sistema di controllo della postura viene compromesso il miglioramento di tale sistema diventa uno degli obiettivi primari della riabilitazione.
Si ritiene che i pazienti con un grado di oscillazione antero-posteriore (anteroposterior,AP) e medio-laterale (mediolateral, ML) maggiore di un determinato grado siano dotati di un equilibrio carente. Laughton et al hanno utilizzato una pedana stabilometrica per valutare l’oscillazione nei pazienti anziani riscontrando un’oscillazione AP assai maggiore negli anziani che cadono rispetto ai soggetti più giovani. Inoltre hanno scoperto che la presenza di un’oscillazione ML significativa (3,17mm) era indice del rischio di cadere e di sviluppare malattie correlate all’età.
Pochi sono gli articoli pubblicati che riguardano la relazione tra apparato muscoloscheletrico ed equilibrio. Si ritiene che la vertigine cervicogenica sia dovuta ad un input afferente anomalo dei propriocettori cervicali nei tessuti lesionati, soprattutto nella compressione midollare in patologie come la stenosi cervicale. Anche se i meccanismi della vertigine cervicogenica sono tuttora poco chiari il trattamento dell’apparato muscoloscheletrico ha prodotto alcuni benefici. Hulse et al hanno raccomandato trattamenti manuali nei casi in cui i sintomi di squilibrio fossero accompagnati da dolore e fastidio cervicale. Hulse e Grab et al hanno suggerito come possibile causa delle vertigini di origine cervicale le connessioni delle vertebre cervicali superiori, attraverso le inserzioni muscolari dirette e l’innervazione, con le ossa occipitale e temporali.
La manipolazione craniale potrebbe influenzare anche la funzione vestibolare attraverso le ossa temporali che accolgono l’apparato vestibolare. In uno studio francese Caporossi ha utilizzato la manipolazione craniale per trattare 92 pazienti con sintomi craniocervicali causati da incidenti automobilistici ottenendo un generale miglioramento della stabilità posturale (minore oscillazione).
Considerando le scoperte sopra elencate è ragionevole ipotizzare che il trattamento manipolativo osteopatico (osteopathic manipulative treatment, OMT) possa aiutare nei disturbi vestibolari e portare a un miglioramento dell’equilibrio. Il meccanismo biomeccanico delle problematiche vestibolari qui proposto si basa sulla convinzione che i nervi cranici siano compressi a causa del disallineamento delle strutture intracraniche in seguito a un trauma craniale o a un grave squilibrio posturale. L’intrappolamento del nervo vestibolococleare (VIII nervo cranico) e l’asimmetria delle ossa temporali sono squilibri neuroanatomici specifici in grado di spiegare le osservazioni cliniche che indicano il ripristino dell’equilibrio e la riduzione delle vertigini e del tinnito in seguito alla manipolazione craniale. Dal punto di vista anatomico il nervo vestibolococleare passa attraverso il meato acustico interno dell’osso temporale e sopra un’area vulnerabile del tubercolo giugulare verso il rombencefalo. Il nervo vestibolococleare trasporta dai canali semicircolari le informazioni sui suoni e sulla posizione, fornendo così informazioni sull’equilibrio dinamico della testa e del corpo, mentre dagli otoliti trasmette le informazioni sull’equilibrio statico. Le disfunzioni del nervo vestibolococleare possono essere causate da vari fattori come la tensione della membrana durale in corrispondenza dell’osso temporale e del meato acustico interno o la disfunzione della sutura petro-giugulare. Quest’ultima può essere causata anche dal trauma cranico più lieve o da uno stress posturale prolungato sulla muscolatura occipitale e temporale.
Un trauma della base cranica può portare anche a disordini dell’equilibrio attraverso l’alterazione dell’innervazione da e verso il cervelletto (che controlla i muscoli preposti al mantenimento dell’equilibrio). Tale alterazione dell’innervazione può spiegare la vertigine cervicogenica ed è stata affrontata all’interno del protocollo utilizzato nel presente studio, il cui obiettivo era quello di trattare le strutture dal sacro al cranio. Nell’osteopatia craniale il sacro e le ossa craniche sono funzionalmente collegate. Pertanto l’applicazione del trattamento manipolativo osteopatico al sacro potrebbe incidere sulle strutture craniche, così come farebbe il trattamento della muscolatura cervicale e paravertebrale. Ad esempio i muscoli sternocleidomastodei e il trapezio hanno inserzioni nel cranio perciò le disfunzioni somatiche di tali muscoli potrebbero influenzare l’equilibrio. Persino i muscoli più piccoli sono importanti. Infatti Hack et al hanno scoperto che il muscolo retto posteriore minore della testa ha un’inserzione sulla dura madre. Perciò le connessioni anatomiche della colonna vertebrale, dalla base cranica al sacro, possono influenzare l’equilibrio e il controllo posturale attraverso la relazione con la base cranica o la compressione dei propriocettori cervicali.
Il protocollo di trattamento utilizzato nel presente studio vuole chiarire il modo in cui l’apparato muscoloscheletrico influisce sul sistema di controllo dell’equilibrio. Sulla base dei meccanismi di azione dell’OMT qui proposti è stato ipotizzato che in seguito a questo protocollo i pazienti anziani dovessero mostrare miglioramenti statisticamente significativi nelle misurazioni dei risultati empirici utilizzate per quantificare la stabilità posturale.
Metodi
Pazienti
Nello studio sono stati reclutati pazienti anziani in buona salute suddivisi in due gruppi: quelli che avrebbero ricevuto gli OMT e quelli che non li avrebbero ricevuti. A causa del tempo limitato a disposizione dell’operatore (D.L.) responsabile dei trattamenti (da aprile 2009 ad agosto 2009) l’assegnazione dei pazienti non è stata casuale: i primi 20, iscritti tra aprile e giugno 2009, sono stati inseriti nel gruppo OMT e i seguenti 20, iscritti tra giugno e ottobre 2009, sono stati assegnati al gruppo di controllo.
I criteri di inclusione prevedevano un età di almeno 65 anni e una buona salute generale dell’apparato muscoloscheletrico. Sono stati esclusi i pazienti affetti da problematiche in grado di compromettere l’equilibrio come patologie otoneurologiche, ipotensione ortostatica, aritmia cardiaca o malattie muscoloscheletriche e neurologiche.
Misurazioni
Le misurazioni sull’equilibrio sono state ottenute con una piattaforma multi asse (AMTI model OR6-7-2000; Advanced Mechanical Technology, Watertown, Massachusetts).
Ai pazienti è stato chiesto di stare in posizione eretta sulla piattafoma con gli arti superiori distesi e pendendi lungo i fianchi e di guardare un punto di riferimento posizionato sulla parete di fronte. I pazienti erano a piedi nudi e hanno assunto autonomamente la posizione dei piedi (non più distanti della larghezza delle articolazioni delle anche). L’ubicazione dei piedi è stata tracciata su un foglio di carta per assicurare la stessa posizione durante i test successivi. I pazienti hanno eseguito tre test di equilibrio: ad occhi aperti, ad occhi chiusi e ad occhi chiusi con gli arti superiori distesi frontalmente a 90 gradi (test di Romberg modificato). Ogni test è stato eseguito due volte ad ogni sessione. Durante ogni test sono stati raccolti dati per 30 secondi di permanenza sulla piattaforma ed è stato calcolato il centro di pressione (la media della pressione tra i due piedi). I risultati delle misurazioni includevano la varianza AP e ML dei valori del centro di pressione durante la raccolta dati di 30 secondi.
Alla prima sessione sono stati eseguiti dei test di equilibrio per entrambi i gruppi di pazienti. Tutti i pazienti sono ritornati per i successivi test di equilibrio dopo 1, 2 e 3 settimane. I test settimanali sono stati eseguiti allo stesso orario dei test eseguiti durante la prima sessione. I pazienti del gruppo OMT si sono sottoposti ai test di equilibrio iniziali, poi hanno ricevuto i trattamenti e subito dopo sono stati rivalutati. I test di equilibrio sono stati valutati alla visita iniziale (visita 1) e successivamente dopo 1, 2 e 3 settimane (visita 2, 3 e 4).
Protocollo di trattamento
I pazienti del gruppo OMT hanno ricevuto 4 trattamenti settimanali, ognuno con una durata dai 25 ai 30 minuti. I trattamenti sono stati eseguiti dallo stesso operatore (D.L.) per escludere la variabilità inter-esaminatore. Durante la prima visita è stato eseguito un esame muscoloscheletrico per identificare i pazienti affetti da problematiche muscoloscheletriche che influenzano l’equilibrio, come la malattia di Parkinson a uno stadio precoce. Se durante la visita veniva individuata una disfunzione somatica la si gestiva attraverso i trattamenti previsti dal protocollo. Il protocollo di OMT consisteva nei seguenti elementi:
- rilascio miofasciale e dei tessuti molli da T1 a L5 e “sacral rock” (paziente prono; 3-4 minuti)
- rilascio miofasciale bilaterale della spalla e della scapola (paziente in decubito laterale; 4-5 minuti)
- tecniche miofasciali sul rachide cervicale, tecniche counterstrain, tecniche ad energia muscolare o tecniche sui tessuti molli per il rilascio e la correzione (paziente supino; 3-4 minuti)
- decompressione atlo-occipitale e dei condili (1-2 minuti)
- tecnica sui seni venosi (5-6 minuti)
- V-spread, sollevamento frontale e parietale o entrambi (2-3 minuti)
- tecnica CV4 (3-4 minuti)
- ricontrollo di altri tender point chiave (2-3 minuti) e il loro trattamento in base ai riscontri ottenuti
I punti da 4 a 7 si sono concentrati sull’aspetto craniale.
Il gruppo di controllo non ha ricevuto alcuna valutazione né trattamento (es.: terapia placebo).
Analisi
Sulla base dei dati rilevati dalla piattaforma durante il test di 30 secondi sono state calcolate le posizioni medie AP e ML del centro di pressione. Il valore medio di oscillazione AP e ML è stato calcolato come spostamento medio (o varianza) del centro di pressione medio. I valori di oscillazione di entrambi i gruppi durante la prima visita sono stati utilizzati per determinare se fossero comparabili ai dati riportati dalla letteratura scientifica. Le variabili primarie analizzate e impiegate per determinare la differenza tra i due gruppi sono i cambiamenti nell’oscillazione AP e ML rispetto alla prima visita.
L’analisi delle statistiche sulla varianza è stata eseguita sui dati di oscillazione mediante il software PC-SAS (versione 9.1.3; SAS Institute, Cary, North Carolina). Inizialmente sono stati calcolati i valori statistici univariati per ogni misurazione di ciascuna situazione (trial, test e manipolazione) per determinare le distribuzioni della frequenza e l’idoneità dell’analisi della varianza. Dove non specificato altrimenti le differenze sono state considerate statisticamente significative laddove P ≤.05.
Risultati
Sono stati valutati 79 pazienti, 34 di questi non erano interessati a partecipare e 1 non si è presentato. Dei 44 pazienti iscritti allo studio, 2 non sono stati in grado di completare metà dei trattamenti. Altri 2 partecipanti sono stati esclusi dal ricercatore principale (D.L.): il primo perché presentava i sintomi della malattia di Parkinson ai primi stadi mentre il secondo ha subito una lesione al nervo sciatico presso il proprio domicilio a metà del protocollo di trattamento.
La Tabella 2 mostra i valori grezzi di oscillazione AP e ML di entrambi i gruppi in modalità di valutazione “occhi aperti” e “occhi chiusi” alla prima visita (prima che venisse eseguito qualunque trattamento).
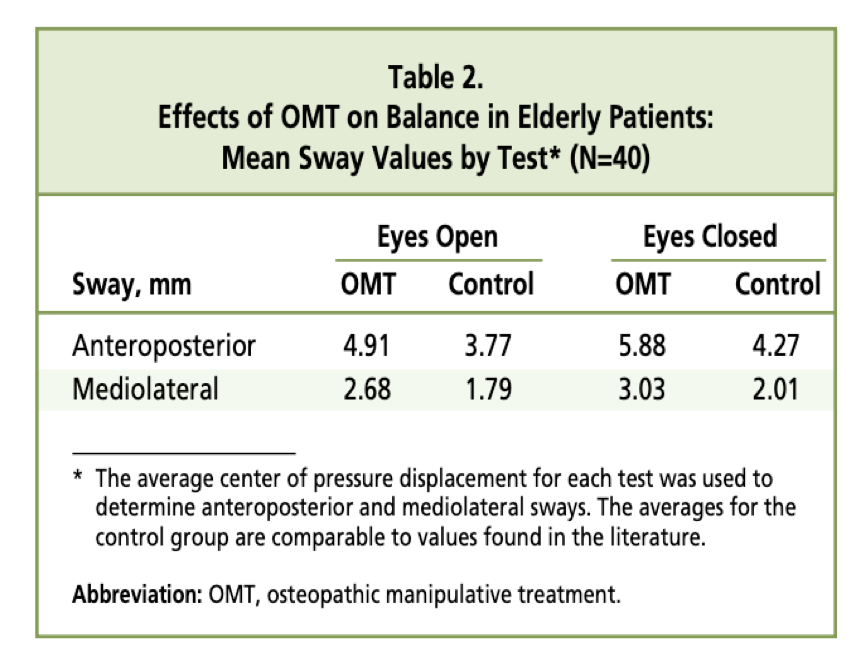
I dati sono simili a quelli riportati da altri studi, ciò significa che la popolazione di pazienti impiegata per il presente studio era rappresentativa di un gruppo di anziani sani.
La Tabella 3 illustra i cambiamenti nell’oscillazione rispetto alla visita 1.
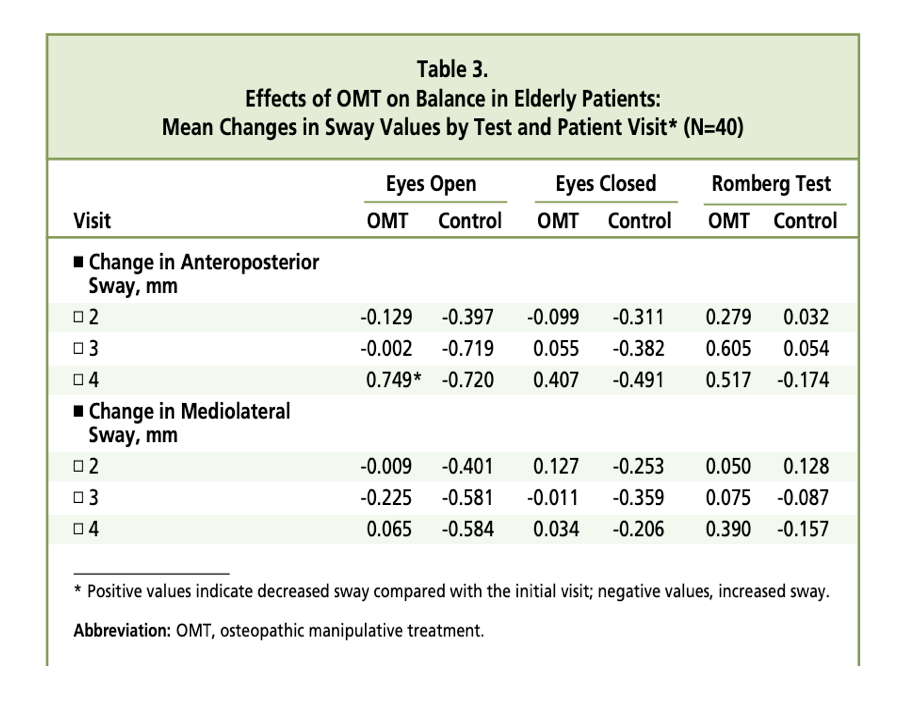
I valori negativi indicano un aumento dell’oscillazione rispetto ai valori rilevati durante la visita 1. La Figura 2 illustra le variazioni medie AP e ML rispetto ai valori rilevati per ogni test alla visita 1 (ossia valutazione ad occhi aperti, ad occhi chiusi e il test di Romberg modificato).

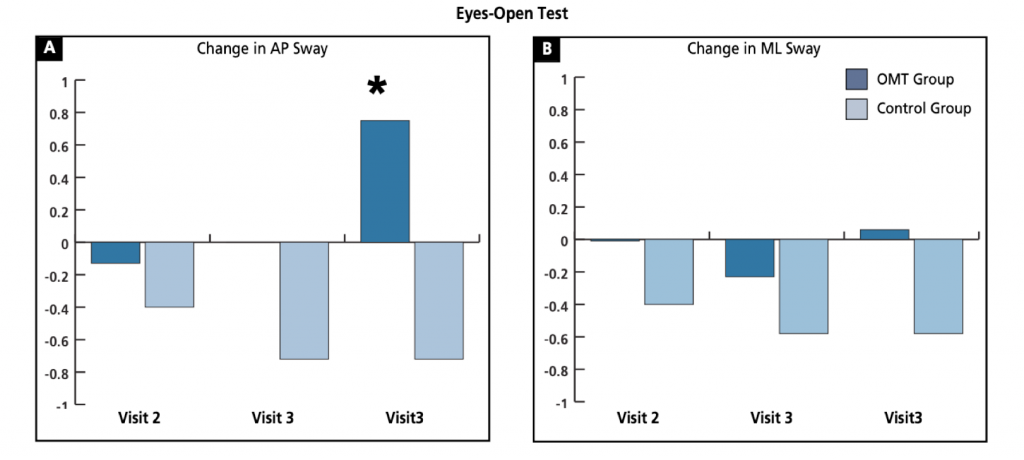
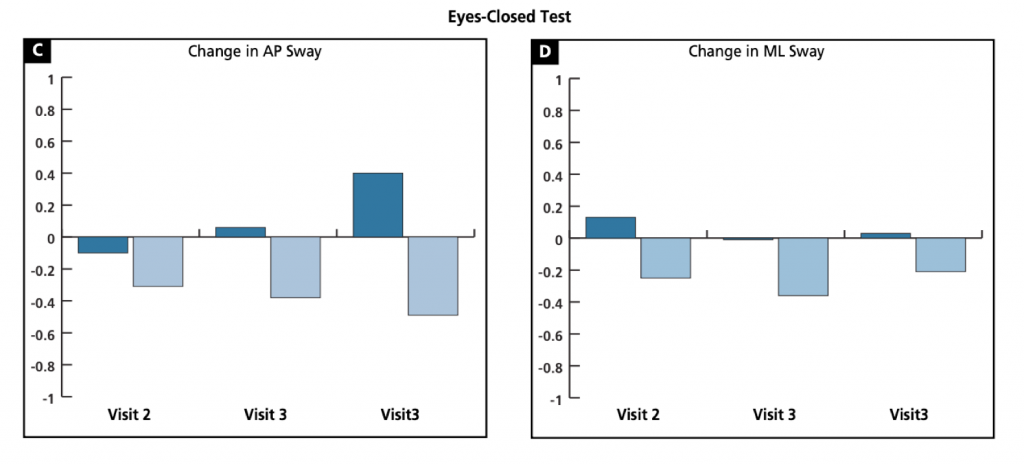
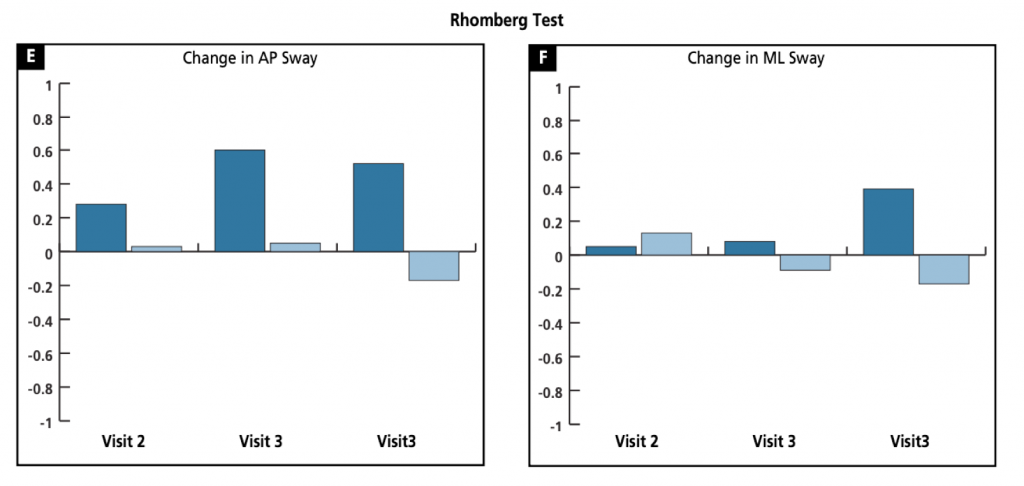
Non è stata rilevata alcuna differenza statisticamente significativa nell’oscillazione ML in nessuno dei due gruppi dopo la visita 2 e 3. In seguito alla visita 4 è stata registrata una diminuzione statisticamente significativa dell’oscillazione AP nella valutazione ad occhi aperti (P=.001).
Commento
L’obiettivo del presente studio pilota era di valutare l’effetto di un protocollo OMT, con particolare attenzione alla manipolazione craniale, sulle strutture di controllo dell’equilibrio vestibolare e sulla stabilità posturale in una popolazione anziana sana. I risultati mostrano che il protocollo OMT impiegato nella presente ricerca ha portato a un lieve miglioramento della stabilità posturale in direzione AP e ML nei pazienti anziani sani. La significativa riduzione dell’oscillazione AP in seguito alla visita 4 è rilevante poiché le probabilità di caduta sono maggiori in presenza di instabilità AP. Tuttavia sono necessari ulteriori studi per dimostrare la correlazione tra la riduzione dell’oscillazione in seguito a OMT osservata nel presente studio e un minor numero di cadute degli anziani. Ciò nonostante appare promettente la diminuzione dalla visita 1 alla 4 dell’oscillazione AM e ML del gruppo OMT e, di conseguenza, il miglioramento dell’equilibrio e della postura. Una migliore stabilità posturale nei pazienti anziani potrebbe avere un impatto sostanziale sulla sanità e sull’economia, riducendo la morbidità e la mortalità associate alle cadute.
Considerati i risultati che indicano l’effetto dell’OMT sull’equilibrio sarebbe utile esplorare altri potenziali benefici per il funzionamento del nervo vestibolococleare, come i miglioramenti dell’elaborazione e dell’acutezza auditiva. Il protocollo OMT è facile da insegnare ed applicare ed è adatto non solo all’ambito clinico ma anche alla ricerca futura. Alcune procedure del protocollo sembrano avere più effetti diretti sui centri di controllo dell’equilibrio poiché agiscono attraverso le strutture delle ossa craniche, tuttavia ai fini degli studi futuri è necessario l’intero protocollo. Nel presente studio le difunzioni somatiche non sono state registrate in modo sistematico, ma, in base all’esperienza clinica precedente, nel protocollo OMT sono stati inseriti i punti 1, 2 e 3. Tali punti hanno como scopo la gestione delle disfunzioni somatiche vertebrali e della regione superiore del corpo che potrebbero influenzare le strutture della base cranica o comprimere i propriocettori cervicali attraverso le relazioni anatomiche.
Una delle limitazioni del presente studio è stata la mancanza di assegnazione randomizzata dei pazienti al gruppo OMT e a quello di controllo. Inoltre i partecipanti venivano considerati soggetti sani e non necessariamente valutati per le disfunzioni somatiche. Pertanto, vista la mancanza di un gruppo placebo, non c’è la certezza che i miglioramenti dell’equilibrio siano stati provocati dagli OMT. La durata dello studio di 4 settimane, stabilita sulla base della disponibilità dei pazienti, del reclutamento e delle risorse di trattamento, rappresenta sia una forza che una debolezza. Gli effetti significativi sono stati ottenuti solo con 4 sessioni di OMT. Sarebbe stato possibile ottenere un miglioramento più significativo avendo a disposizione più tempo e un maggior numero di sessioni OMT? La domanda resta aperta. Sono necessari ulteriori studi per determinare gli effetti a lungo termine dell’OMT e la frequenza con cui i pazienti avranno bisogno delle visite di controllo.
Conclusioni
Il protocollo OMT impiegato in questo studio è stato progettato con il fine di determinare come l’apparato muscoloscheletrico possa influenzare il sistema di controllo dell’equilibrio. Il nostro obiettivo era valutare gli effetti di un protocollo OMT che pone l’accento sulla manipolazione craniale, sulle strutture di controllo dell’equilibrio vestibolare e sulla stabilità posturale in una popolazione di anziani sani. L’ipotesi supponeva che in seguito al protocollo di trattamento i pazienti anziani avrebbero mostrato riduzioni statisticamente significative dell’oscillazione. I risultati indicano che il protocollo OMT ha portato un lieve miglioramento della stabilità posturale nei pazienti, come rilevato dalla piattafoma di forza nelle direzioni AP e ML. In base a quanto dichiarato in precedenza la riduzione statisticamente significativa dell’oscillazione AP è rilevante poiché all’instabilità AP è associata una maggiore probabilità di caduta. Sono necessari ulteriori studi per dimostrare la correlazione tra la diminuzione dell’oscillazione AP osservata e il calo delle cadute negli anziani.

