Terapia manuale della cistite interstiziale e della sindrome da urgenza-frequenza
Articolo originale:
Jerome M.Weiss Pelvic Floor Myofascial Trigger Points: Manual Therapy for Interstitial Cystitis and The Urgency-Frequency Syndrome,
The Journal of Urology 2001. Volume 166, Issue 6: 2226-2231.
Scarica la sintesi in italiano in formato pdf (79,3 Kb)
Riassumendo
E’ stata valutata l’efficacia della terapia fisica manuale in pazienti affetti da cistite interstiziale e da sindrome uretrale, cioè da sindrome di urgenza-frequenza con o senza dolore pelvico. Il principio di base è stato fondato sull’ipotesi che i punti trigger mio-fasciali del pavimento pelvico non provocano soltanto dolore e stimolo alla minzione, ma sono anche la causa scatenante dell’infiammazione neurogena della vescica attraverso i riflessi antidromici.
Materiali e metodi. Da settembre 1995 a novembre 2000, 45 donne e 7 uomini, di cui 10 con cistite interstiziale e 42 con sindrome da urgenza-frequenza, si sono sottoposti a terapia fisica manuale al pavimento pelvico durante una o due sedute settimanali per 8-12 settimane. I dati sono stati ricavati dalla compilazione di tabelle di valutazione dei sintomi dei pazienti indicanti il tasso di miglioramento sulla base di parametri di risultato che variavano dal 25% al 50% – lieve -, dal 51% al 75% – modesto -, dal 76% al 99% – sensibile – e 100% – guarigione completa.
In 10 casi questi risultati soggettivi sono stati confermati misurando la tensione pelvica a riposo per mezzo di un’elettromiografia prima e dopo la durata del trattamento.
Dei 42 pazienti colpiti da sindrome da urgenza-frequenza con o senza dolore, 35 (83%) sono giunti a un modesto ovvero sensibile miglioramento, oppure a una completa guarigione, mentre 7 dei 10 (70%) affetti da cistite interstiziale hanno avuto da un modesto a un sensibile miglioramento. La durata media dei sintomi prima del trattamento in coloro che erano affetti da cistite interstiziale e da sindrome da urgenza-frequenza è stata, rispettivamente, di 14 ( mediana 12) e di 6 anni (mediana 2.5). Nei pazienti senza sintomi o con sintomi lievi, la durata media delle ricadute con modesta infiammazione è stata di un anno e mezzo. In 10 dei pazienti che sono stati sottoposti a elettromiografia la media della tensione pelvica a riposo è diminuita da 9.73 a 3.61 µV., dato che corrispondeva a un miglioramento del 65%.
Conclusioni. La terapia manuale sul pavimento pelvico allo scopo di diminuire la sua ipertonicità ha efficacemente migliorato i sintomi della sindrome da urgenza-frequenza e della cistite interstiziale.
Introduzione
E’ ampiamente riconosciuto che se i muscoli del pavimento pelvico sono disfunzionali contribuiscono in modo significativo alla comparsa dei sintomi della cistite interstiziale e della cosiddetta sindrome uretrale, cioè la sindrome da urgenza-frequenza con o senza dolore pelvico cronico. Comunque, è anche possibile che tali muscoli agiscano non solo come origine dei sintomi, ma anche come causa scatenante dell’infiammazione neurogena della parete vescicale che provoca la permeabilità dell’urotelio caratteristica della cistite interstiziale.
Schmidt e Vapnek hanno praticato dei test urodinamici su pazienti con cistite interstiziale o con sindrome da urgenza-frequenza severa e hanno rilevato che le crisi dolorose andavano di pari passo con dei cambiamenti nell’azione dello sfintere più che della vescica. Applicando una pressione sui muscoli del pavimento pelvico, specialmente sugli elevatori, si è provocato dolore e continuando tale pressione i pazienti hanno lamentato sofferenza alle regioni sovrapubiche e perineali, al retto, al glande e alle labbra genitali. La maggior parte dei pazienti non avevano controllo volontario sui muscoli del pavimento pelvico. Comunque, dopo che i muscoli sono stati rilassati per mezzo del biofeedback e della neurostimolazione i sintomi sono rapidamente migliorati.
Dato che i sintomi della cistite interstiziale e della sindrome da urgenza-frequenza sono simili, anche l’eziologia può essere simile. Si è notata anche un’associazione tra muscoli del pavimento pelvico disfunzionali e sintomi da svuotamento nella sindrome da urgenza-frequenza. In 25 donne affette da sindrome da urgenza-frequenza severa Schmidt e Tanagho hanno constatato un’iperattività dei muscoli volontari attorno al terzo distale dell’uretra. In pazienti affetti dalla suddetta sindrome Bernstein et al. hanno riscontrato un alto livello di tonicità del pavimento pelvico, una scarsa capacità di rilassamento o di tensione e un insufficiente controllo volontario. In pazienti con la stessa patologia Kaplan et al. hanno diagnosticato una dissinergia dello sfintere o un’iperattività del pavimento pelvico. Ciò che deriva da questi referti è che la vescica può non essere completamente responsabile dei sintomi della sindrome da urgenza-frequenza e della cistite interstiziale.
Quindi, è possibile che in qualche paziente la cistite interstiziale rappresenti la fine di uno spettro di sintomi di cui quelli della sindrome da urgenza-frequenza sono solo l’inizio. Ne può derivare che all’interno di questo spettro può verificarsi un aggravamento che è il risultato di anni di disfunzione miofasciale progressiva e/o cronica. Per avallare questo concetto Held et al. hanno riferito che il 28% dei pazienti con diagnosi di cistite interstiziale ricordavano di aver avuto difficoltà nella minzione quando erano bambini. Allo stesso modo, per quanto riguarda l’esperienza dell’autore dell’articolo, durante il colloquio iniziale i pazienti spesso riferiscono una lunga storia di sintomi urinari intermittenti che erano peggiorati associandosi al dolore. I punti sensibili miofasciali del pavimento pelvico possono essere alla base della patofisiologia di questo aggravamento.
Come già notato da Schmidt e Vapnek, i risultati della palpazione del pavimento pelvico coincidono con quelli relativi a un trigger point miofasciale, definito da Simons et al. “nodo sensibile provocato da una lesione alla placca terminale motoria come conseguenza di un sovraccarico muscolare acuto, ripetuto o sostenuto”. A seconda della gravità della lesione miofasciale un trigger point può essere latente e asintomatico. L’aspetto fuorviante dello sviluppo di un trigger point sintomatico è che i traumi che lo provocano possono accavallarsi, contribuendo alla comparsa di un “pool” di lesioni. Talvolta l’evento sensibilizzante finale sembra così banale che esso non viene riconosciuto come causa.
Sebbene le somiglianze tra infiammazione neurogena e cistite interstiziale siano già state descritte, per quanto possibile sapere l’evento scatenante che provoca l’infiammazione neurogena della parete vescicale non è ancora stato studiato. Comunque, secondo l’esperienza dell’autore, la maggior parte dei pazienti con cistite interstiziale riferiscono una storia precedente che potrebbe aver causato la disfunzione muscolare del pavimento pelvico. Inoltre, i pazienti presentano sintomi uretrali o anali che fanno pensare a una tensione pelvica in aumento. Di conseguenza, in tali pazienti è stata aggiunta la normalizzazione di questi muscoli come parte integrante del regime di trattamento, eliminando il punto trigger e rieducando il pavimento pelvico con esercizi di allungamento e di rafforzamento.
Pazienti e metodi
Pazienti. Tra il settembre 1995 e il novembre 2000, 45 donne e 7 uomini di età compresa tra i 26 e gli 80 anni sono stati sottoposti a terapia manuale per i punti trigger miofasciali del pavimento pelvico; del gruppo facevano parte 6 donne e 4 uomini la cui cistite interstiziale era stata diagnosticata per mezzo di idrodistensione sotto anestesia, e 39 donne e 3 uomini affetti da sindrome da urgenza-frequenza, cioè severa urgenza e frequenza urinaria con o senza dolore uretrale (le così chiamate, rispettivamente, sindrome uretrale e prostatodinia).
I pazienti hanno fatto ricorso alla terapia manuale perché insoddisfatti dei trattamenti precedenti. Durante il colloquio iniziale i pazienti hanno ricevuto una tabella di valutazione dei sintomi. Nella tabella sono state incluse domande sul dolore all’uretra, alla vescica e alla regione lombare, importanti per ogni tipo di patologia, come anche domande specifiche sul dolore testicolare, alla prostata e vaginale. Le domande sulla minzione riguardavano l’urgenza, la frequenza, la nicturia, l’esitazione e l’intermittenza urinarie, la forza del flusso e lo svuotamento incompleto. E’ stato inoltre chiesto ai pazienti di valutare i sintomi su una scala da 0-nessuno fino a 4-grave.
In ogni questionario completato i punteggi riguardavano i sintomi presenti nei precedenti 30 giorni. Dopo aver confrontato i punteggi di pre-trattamento e di post-trattamento, il tasso di miglioramento è stato registrato così: da 25% a 50% lieve, da 51% a 75% modesto, da 76% a 99% sensibile e 100% guarigione completa. In 10 casi l’efficacia della terapia manuale è stata valutata per mezzo di elettromiografia usando un’unità di biofeedback e un sensore perianale/perivaginale. Le misurazioni pre-trattamento e post-trattamento sono state confrontate.
Terapia manuale. L’esame fisico iniziale praticato via retto o vagina con il paziente nella posizione di litotomia consiste nella palpazione di tutto il pavimento pelvico, cioè lo sfintere urinario e anale e i muscoli puborettale, vaginale e rettale, ileo-coccigeo, otturatore interno e piriforme. Questo esame identifica la presenza di bande muscolari rigide, sensibili e in tensione e l’irradiazione del dolore che raddoppia i sintomi. La sensibilità è in genere evidente, nelle donne, nei muscoli e nel tessuto connettivo laterale all’uretra (sfintere urinario e pubouretrale), e negli uomini nel muscolo puboprostatico (pubococcigeo) laterale alla prostata e nel diaframma urogenitale. Inoltre, i punti trigger nel corpo perineale possono essere una causa importante di dolore perineale negli uomini.
Al contrario dei gruppi muscolari esterni che i fisioterapisti trattano manualmente con una o due mani, i gruppi interni limitano l’operatore a un trattamento con un dito via retto o vagina. Vengono localizzate le bande muscolari sensibili, rigide o in tensione. Esse vengono quindi trattate con compressione, allungamento, scollamento agli angoli giusti dei fasci muscolari interessati o lasciando che il dito scorra tra le fibre per cercare la direzione della minore resistenza, definita seguendo questo percorso. L’uso simultaneo dell’allungamento del muscolo esterno (allungamento del piriforme o allungamenti isometrici del pubococcigeo) o l’applicazione di calore esterno facilitano il rilassamento muscolare.
Quando queste tecniche vengono applicate nelle donne, la aree sensibili dello sfintere urinario, dei tessuti periuretrali e pubouretrali vengono compresse contro la sinfisi pubica, aggiungendo una trazione laterale. La leggera pressione iniziale viene fermamente aumentata man mano che la paziente si adatta alla tecnica. Se il primo contatto è troppo brusco o troppo sicuro, ne può derivare uno spasmo muscolare.
Dopo che questa manovra di allungamento/compressione laterale viene ripetuta varie volte, viene applicata una trazione posteriore via vagina o retto (fig.2). Poi viene chiesto alla paziente di contrarre il muscolo dopo che le è stato indicato il pubovaginale, mentre il dito dell’esaminatore viene mantenuto fisso. Questa manovra dà luogo a una contrazione isometrica contro resistenza. Questo tipo di allungamento ha un riflesso inibitorio sulla tensione muscolare e provoca un maggior rilassamento e un aumento della lunghezza del muscolo. Con il dito dell’esaminatore in questa nuova posizione ancora più posteriore, la paziente ripete ancora la contrazione isometrica varie volte, dando luogo a un allungamento muscolare ancora maggiore.
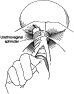 Fig. 1 – Allungamento laterale e compressione dello sfintere urinario. Fig. 1 – Allungamento laterale e compressione dello sfintere urinario. |
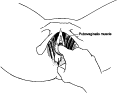 Fig. 2 – Allungamento posteriore del muscolo pubovaginale. Fig. 2 – Allungamento posteriore del muscolo pubovaginale. |
Lo scopo di questa manovra è quello di allungare questi muscoli anteriori contratti diminuendo la tensione periuretrale, di eliminare i punti sensibili nei muscoli elevatori, di rieducare i muscoli verso una normale gamma di mobilità e di suscitare la consapevolezza della tensione muscolare nella paziente. Quando la palpazione periuretrale viene ripetuta, di solito si avverte una minore sensibilità, una minore cedevolezza e un minor assottigliamento della massa di tessuto contratta tra il dito che palpa e la sinfisi pubica insieme a un miglioramento della capacità di contrazione e rilassamento muscolare nella paziente.
Una tecnica simile viene impiegata negli uomini, ma l’attenzione viene diretta alla fascia endopelvica e puboprostatica o muscolo pubococcigeo laterale al bordo della prostata dal collo della vescica fino all’uretra membranosa (fig 3). Una ripetuta compressione scioglie il tessuto e diminuisce la sensibilità. Dopo che si sono raggiunti questi scopi, l’attenzione viene diretta verso il diaframma urogenitale e l’area dello sfintere urinario. Il dito incurvato all’interno viene puntato verso l’esaminatore e il diaframma urogenitale viene allungato internamente. Il margine posteriore viene prontamente individuato attraverso il muscolo perineale trasverso superficiale che limita il movimento posteriore.
Oltre al diaframma urogenitale, anche l’otturatore interno è comunemente coinvolto. Tale coinvolgimento può essere accertato facendo flettere al paziente la coscia verso l’esterno trovandosi contro resistenza in posizione di litotomia; la flessione viene accompagnata spingendo il ginocchio lateralmente verso la mano. Questa manovra porta il muscolo otturatore interno a contrarsi, accorciarsi e allargarsi sotto il muscolo elevatore, cosa che lo rende identificabile. Qualsiasi punto trigger viene così eliminato con la compressione e l’allungamento. La compressione può risultare più efficace quando il paziente porta la coscia ipsilaterale verso la spalla controlaterale nel cosiddetto allungamento del piriforme. L’allungamento può essere incrementato usando la tecnica stretch and spray al fluorometano e/o l’applicazione di calore. I punti trigger nei muscoli elevatori che ricoprono l’otturatore interno possono essere identificati notando qualsiasi aumento di dolore sotto il dito impegnato nella palpazione quando il paziente contrae il muscolo pubococcigeo.
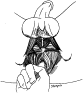 Fig. 3 – Allungamento laterale e inferiore del puboprostatico, del diaframma urogenitale e dello sfintere urinario. Fig. 3 – Allungamento laterale e inferiore del puboprostatico, del diaframma urogenitale e dello sfintere urinario. |
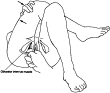 Fig. 4 – Compressione e allungamento del muscolo otturatore interno con l’aiuto dell’allungamento esterno Fig. 4 – Compressione e allungamento del muscolo otturatore interno con l’aiuto dell’allungamento esterno |
Oltre al trattamento in studio, il paziente viene addestrato a seguire un programma a casacomprendente esercizi di Kegel con biofeedback, allungamento e rafforzamento dei muscoli pelvici dall’esterno e tecniche di riduzione dello stress.
Risultati
I 42 pazienti con la sindrome uretrale hanno registrato una media di 24 sedute in un periodo standard di 15.6 mesi, mentre i 10 affetti da cistite interstiziale hanno registrato una media di 18 sedute in 19.7 mesi. Nessun paziente si è ritirato durante il periodo iniziale di trattamento. I valori dei sintomi riferiti al pre-trattamento indicavano una marcata differenza tra i pazienti con cistite interstiziale e quelli con sindrome da urgenza-frequenza con un punteggio medio di 18.80 e 12.56, rispettivamente. I pazienti affetti da cistite interstiziale presentavano anche maggiore sensibilità, spasticità e un maggior numero di punti trigger nel muscolo del pavimento pelvico.
Dei 42 pazienti con sindrome da urgenza-frequenza 13 (il 31%) hanno avuto un modesto miglioramento, 13 (il 31%) un miglioramento sensibile e 9 (21.4%) una completa risoluzione dei sintomi dopo il periodo di trattamento iniziale. Così, una completa guarigione oppure un miglioramento sensibile o modesto sono stati raggiunti in 35 casi (83%). Un miglioramento soltanto lieve è stato notato in 6 pazienti e in uno solo i sintomi non sono cambiati. I sintomi urinari sono molto migliorati con una media di 5.65 e di 3.74, rispettivamente, nella diminuzione dei sintomi e nella valutazione del dolore.
Il follow-up medio in questi pazienti è stato 20 mesi dopo il completamento della terapia con 3 persi nel controllo a lungo termine. Il questionario ha indicato un 9% di diminuzione nei valori di miglioramento passando al 74% (29 pazienti su 39) dall’83% che era alla fine della terapia.
Dopo il periodo di trattamento iniziale, 1 su 10 pazienti con cistite interstiziale hanno avuto un miglioramento marcato e 6 un miglioramento modesto, mentre 3 hanno riferito un miglioramento lieve. Così, il tasso combinato di miglioramento marcato e modesto è stato del 70% (7 casi su 10). Nessun paziente ha avuto una guarigione completa e nessuno ha riferito sintomi invariati o peggiorati. Per quanto riguarda i pazienti con sindrome da urgenza-frequenza, i sintomi urinari sono migliorati di più, con una media a 5 punti di diminuzione del tasso di sintomi, sebbene il dolore sia migliorato solo poco meno, cioè di 4 punti. Il follow-up (controllo dei sintomi) medio in questi casi è stato 19 mesi dopo il termine della terapia. Tre pazienti sono stati persi nel follow-up, ma coloro che si sono presentati non hanno riferito alcun cambiamento nella valutazione dei sintomi. Nei 10 pazienti che si sono sottoposti all’elettromiografia il valore medio di tensione a riposo nel pre-trattamento, dopo la terapia, è sceso da 9.73 µV. a 3.61µV.
Molti pazienti hanno avuto periodiche ricomparse dei sintomi che sembravano legate allo stress, all’alimentazione, all’attività sessuale o ad altre specifiche attività fisiche. Comunque, dopo che il corso del trattamento è stato completato, le ricadute sono state più brevi e meno intense. La necessità di trattare ciclicamente i pazienti a causa di queste ricadute spiega il periodo da 3 a 48 mesi nel follow-up al termine della terapia. In genere la durata dei sintomi prima del trattamento era in relazione diretta con la scomparsa dei sintomi o la loro diminuzione.
Inoltre, i pazienti che hanno capito che gli stress della vita erano associati alla ricomparsa dei sintomi e, dunque, hanno praticato abitualmente delle tecniche di diminuzione dello stress, o si sono inseriti in gruppi di supporto oppure hanno fatto psicoterapia, in genere hanno risposto meglio. Dopo che il trattamento era iniziato un riacutizzarsi dei sintomi rispondeva molto più rapidamente (da uno a due trattamenti) che all’inizio della terapia. Durante i mesi successivi le ricadute venivano provocate meno rapidamente dall’attività che le aveva scatenate precedentemente. La diminuzione nel miglioramento dei sintomi dopo 6-12 mesi è stata in gran parte attribuita alla mancata esecuzione di un programma a casa da parte dei pazienti, cioè pratica di tecniche di riduzione dello stress ed esercizi di Kegel e di terapia fisica.
Discussione
I pazienti con sindrome da urgenza e frequenza con o senza dolore cronico rappresentano una sfida clinica scoraggiante. L’aumento della permeabilità dell’urotelio caratteristico della cistite interstiziale è stato descritto accuratamente, sebbene il meccanismo di patogenesi sia complesso. Tuttavia, per arrecare sollievo dai sintomi fastidiosi della sindrome da urgenza-frequenza e della cistite interstiziale, gli operatori devono cercare di risalire alla loro origine. Il pavimento pelvico è particolarmente vulnerabile nei confronti dei punti trigger a causa della sua posizione centrale, trasmettendo delle forze tra il tronco e le gambe, supportando costantemente l’attività sfinterica e sessuale, subendo contrazioni eccentriche o prolungate che apportano uno stress maggiore sul tessuto miofasciale e una risposta significativa allo stress.
La ragione anatomica che questi punti trigger acuti del pavimento pelvico possano influenzare la vescica è da ricercarsi nella stretta vicinanza, all’interno del midollo spinale, tra le terminazioni del nervo afferente dal nervo pudendo (pavimento pelvico) e i nervi parasimpatici della vescica. In seguito a un input sufficientemente dolorifico verso il corno dorsale spinale del midollo sacrale spinale i neuroni possono probabilmente innescare una trasmissione antidromica nei nervi adiacenti della vescica. I punteggi dei sintomi più gravi durante il pre-trattamento, riferiti ai pazienti con cistite interstiziale, in questa serie rappresentano la prova delle conseguenze dolorose del coinvolgimento della vescica.
Un’infiammazione neurogena è stata osservata dopo aver stimolato i nervi del midollo spinale, i gangli pelvici e le radici dorsali. Quindi, è possibile che il dolore miofasciale del pavimento pelvico possa dare inizio a una trasmissione antidromica verso i nervi vescicali adiacenti attraverso i riflessi della radice dorsale, i riflessi assonici provenienti dalle fibre afferenti che si biforcano perifericamente, o attraverso altri meccanismi sconosciuti che scatenano l’infiammazione neurogena.
La propagazione antidromica nelle C-fibre afferenti della vescica può far sì che i nocicettori silenti nella vescica aumentino di numero e rilascino sostanza P e calcitonina peptide correlato al gene, cosa che provoca la degranulazione dei mastociti. Anche i reflessi assonici locali possono rilasciare sostanza P alle regioni perivascolari causando vasodilatazione. Un aumento di sostanza P-fibre e di mastociti degranulati sono presenti nella sottomucosa vescicale nei casi di cistite interstiziale.
La degranulazione dei mastociti rilascia istamina, serotonina e prostaglandina. A sua volta questo rilascio provoca dolore, vasodilatazione, danneggiamento tissutale e un aumento della permeabilità nel rivestimento vescicale. Questo processo può avvenire di continuo attraverso meccanismi centrali allorché degli irritanti rilasciati dai mastociti stimolano gli afferenti vescicali. Sebbene sia possibile che il trattamento rivolto alla vescica al fine di diminuire l’effetto degli stimoli nocivi locali possa trasformare un adiacente punto trigger miofasciale doloroso e attivo in uno asintomatico, il punto latente rappresenta ancora un rischio. Esso può essere attivato da stress, irritanti alimentari, esercizio o movimento inadatto e trauma da attività sessuale, acqua fredda, cambiamenti ormonali e infezioni virali. E’ noto che questi fattori possono causare il riacutizzarsi della cistite interstiziale.
Sintomi che continuano nonostante la terapia fisica rivolta al pavimento pelvico disfunzionale possono essere spiegati in parte dalla sensibilizzazione centrale. Il dolore cronico del pavimento pelvico o della vescica può interessare i neuroni spinali o sovraspinali in modo tale da creare diversi cambiamenti sensoriali, come per esempio l’abbassamento della soglia del dolore, così che uno stimolo non doloroso come il tocco o il riempimento della vescica provoca dolore (allodinia); si possono verificare, inoltre, aumento dell’intensità del dolore in seguito a uno stimolo doloroso innescato da irritanti alimentari (iperalgesia), insorgenza di dolore spontaneo, espansione del campo del dolore, aumento del grado e maggiore durata del dolore in seguito a ogni stimolo ripetuto, sia doloroso che non doloroso, oppure dolore mantenuto dal sistema simpatico. Inizialmente, questo meccanismo sembrava essere il maggiore deterrente a sfavore del trattamento efficace della cistite interstiziale, ma altri autori hanno riferito che la sensibilizzazione centrale non può essere mantenuta senza un input dolorifico in corso. Dunque, questi studi suggeriscono che se l’input nocivo venisse annullato per un certo periodo, la sensibilizzazione centrale diminuirebbe.
Dato che il midollo sacrale spinale sensibilizzato è influenzato non solo dalla vescica e dal pavimento pelvico, ma anche da altri organi e muscoli che convergono su questi neuroni (convergenza somatoviscerale) oppure da fattori generali che aumentano la sensibilità nervosa, deve essere praticato un approccio completo per fermare l’input dolorifico in corso di qualsiasi origine. I muscoli esterni più comunemente interessati hanno origini o inserzioni nell’osso pelvico o si inseriscono molto vicino allo sfintere urinario, precisamente (tali muscoli sono): il gluteo, l’ileopsoas, il piriforme, il quadrato dei lombi, il grande adduttore e il retto dell’addome. Dopo che sono diventati disfunzionali, possono continuare a provocare dolore pelvico e ipertonicità. Così, è essenziale che il paziente si sottoponga a visita e trattamento di terapia fisica per correggere qualsiasi condizione predisponente al dolore o che lo mantenga.
E’ stato suggerito che il trattamento per la cistite interstiziale e la sindrome uretrale dovrebbe comprendere anche delle tecniche di rilassamento muscolare, come il biofeedback e la neurostimolazione. Tuttavia, il programma di trattamento deve considerare un complesso di opzioni che vanno dalla terapia diretta alla vescica, alla terapia fisica e alla psicoterapia, dalla riabilitazione del pavimento pelvico all’evitare attività che possano causare dolore, insieme alla dieta e all’esercizio.
Conclusioni
Poiché facente parte di un programma di trattamento completo, in pazienti con cistite interstiziale e sindrome da urgenza-frequenza, la terapia fisica del pavimento pelvico arresta lo stimolo neurogeno che porta a cambiamenti vescicali, diminuisce la sensibilità del sistema nervoso centrale e allevia il dolore causato dalle disfunzioni muscolari.

